В 2023 году заболеваемость коклюшем в России взлетела — за 10 месяцев было зафиксировано 27,8 тыс. случаев инфекции. Это абсолютный рекорд за последние годы. Одновременно с этим в Роспотребнадзоре заявили, что коклюш в России плохо выявляется. «МВ» поговорил с педиатром Сергеем Бутрием о том, какой алгоритм поможет врачу быстрее распознавать болезнь и что делать, чтобы помочь остановить распространение инфекции в окружении ребенка.
Как выявить коклюш
— Вы писали, что коклюш имеет один или несколько явных признаков, которые позволяют педиатру его заподозрить. При этом диагноз ставят часто очень поздно, а иногда не ставят вообще. Почему так происходит?
— Да, все верно. Типичный кашель, рвота в конце приступа и репризы на вдохах внутри приступа кашля четко указывают на коклюш. Этих симптомов в сочетании с указанием на недавний контакт с выделителем коклюша достаточно, чтобы выставить клинический диагноз. Например, у Всемирной организации здравоохранения и у Центров по контролю и профилактике заболеваний (CDC) США имеется такое понятие, как «вероятный диагноз коклюша». Он может ставиться, если у ребенка кашель продолжается ≥2 недель и есть, по крайней мере, один из следующих симптомов: приступообразный характер кашля или репризы при кашлевом приступе, или рвота после приступа кашля, или апноэ (с цианозом или без него).
Если при этом есть еще и известный врачу контакт пациента накануне с лабораторно подтвержденным бактериовыделителем коклюша, то диагноз можно считать доказанным.
При этом клиническая картина коклюша может быть коварна: ребенок может кашлять самым обычным кашлем и быть внешне неотличимым от больного обычной ОРВИ в первые 1—2 недели болезни, но именно в этот период он максимально заразен для окружающих. Самый внимательный врач задумается, а не коклюш ли это, только после 10 дней нестихающего кашля или при первых признаках спазматического кашля. Но всегда можно подумать о любой другой из многочисленных причин затяжного кашля: простом бронхите, обструктивном бронхите, бактериальном бронхите, астме, заднем носовом затеке, бронхиолите, пневмонии, туберкулезе, инородном теле дыхательных путей и т. д.
Течение коклюша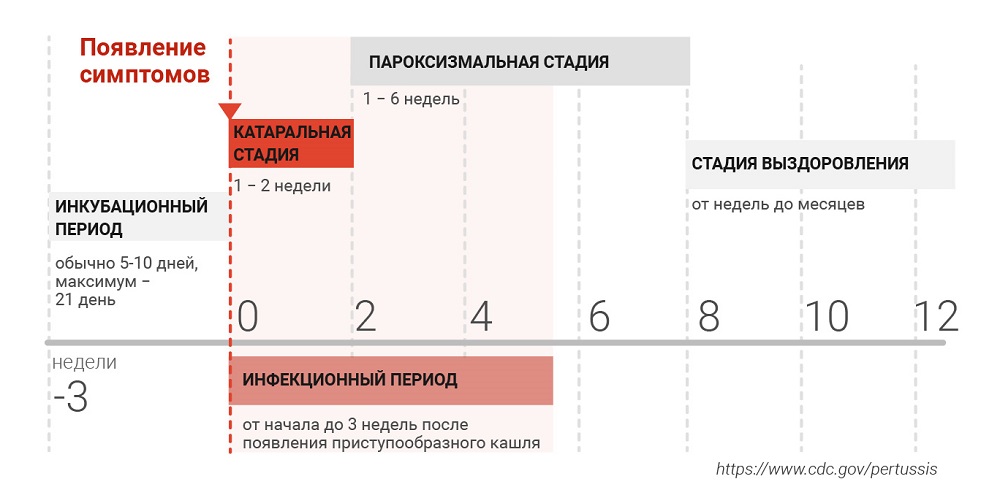
Постановка такого диагноза в России накладывает на врача ряд трудных и дополнительных обязательств, и это еще одна причина, по которой болезнь вовремя не выявляют. Нужно подать экстренное извещение в Центр гигиены и эпидемиологии, провести карантинные мероприятия в очаге, заполнить дополнительные бумаги. Семью заболевшего ребенка легко вычислить другим родителям после объявления карантина по коклюшу в классе или группе детского сада. Такая семья может слышать упреки от других семей, гневаться и выливать свой гнев на врача, который верифицировал диагноз — это все заставляет даже тех педиатров, которые вовремя заподозрили, выявили и подтвердили коклюш, в официальных бумагах писать «бронхит» или любой другой диагноз, лишь бы не коклюш.
— Есть ли другие неочевидные симптомы или дополнительные вопросы родителям, которые помогут педиатру распознать коклюш?
— Если ребенок заходится в приступе кашля при смехе, поперхивании при еде, форсированном дыхании, беге, нажатии шпателем на язык — то это почти всегда указывает на повышенную готовность к кашлю, которая очень характерна для коклюша. Также характерен ночной кашель, который «сажает» ребенка в кровати.
Справочник UpToDate пишет, что врач должен иметь низкий порог для подозрения на коклюш, особенно у детей раннего возраста, учитывая риск серьезных осложнений. Даже клиническое подозрение на коклюш у детей грудного возраста, особенно младше четырех месяцев, должно стать поводом для немедленного лечения. Лабораторное подтверждение не должно задерживать начало терапии.
Как выбрать оптимальный метод диагностики
— Какой анализ может точно подтвердить предположение педиатра о том, что у пациента коклюш?
— «Золотой стандарт» верификации диагноза — лабораторная диагностика: выделение Bordetella pertussis в посеве мазка из носоглотки (берется в первые две недели от начала болезни), или положительная полимеразная цепная реакция (ПЦР) мазка из носоглотки на B. pertussis (может быть взята в срок до третьей-четвертой недели от начала болезни).
Не очень надежный и запоздалый способ подтвердить инфекцию — иммуноферментный анализ (ИФА) на антитела (IgM, IgA и IgG) к коклюшу, но он берется методом парных сывороток, то есть двукратно (первый образец крови не ранее 10-го дня болезни, второй через 2—4 недели) и врачу требуется увидеть четырехкратное нарастание титра антител. Анализ готовится около пяти суток. То есть самое раннее, когда врач сможет доказать коклюш методом ИФА — через 29 дней от начала болезни. Добавим сюда тот факт, что ИФА-анализы нередко дают ложноположительный и ложноотрицательный результаты, что большинство лабораторий дают только качественный (т.е. обнаружены или не обнаружены антитела), а не количественный (т.е. число обнаруженных антител) результат, а еще то, что эти антитела появляются и на недавнюю вакцинацию, тогда станет понятно, почему ИФА — крайне ненадежный и неудобный способ верификации коклюша.
Оптимальное время для диагностики коклюша
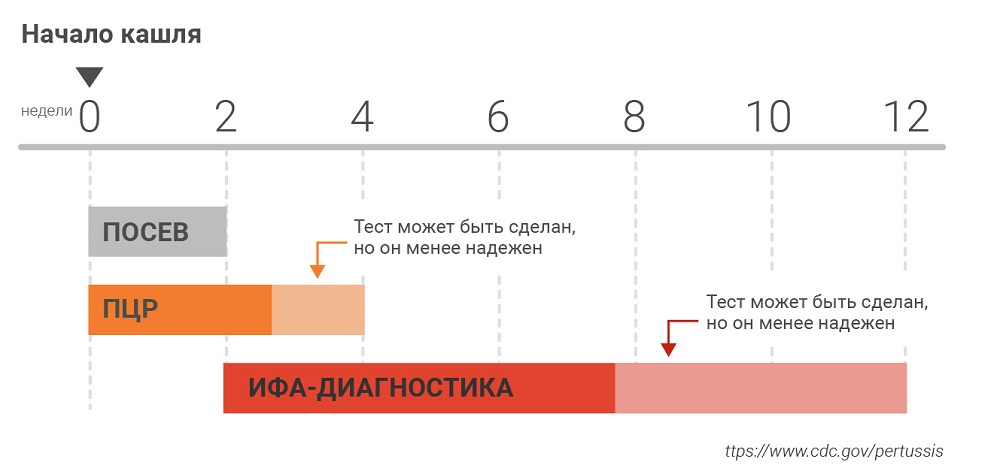
— Когда имеет смысл направить ребенка на лабораторную диагностику коклюша? Если во время вспышки врач уже имеет нескольких пациентов в своем районе, есть ли смысл перестраховаться и всех детей с кашлем отправлять на тест?
— Если доктор уложился в первые две недели от первых симптомов болезни (он может это сделать даже до начала спазматического кашля, еще в периоде обычного кашля, если знает, что в этом детском саду, например, уже были случаи коклюша недавно), то ему оптимально сдать посев из носоглотки.
Если врач заподозрил коклюш в первые 3—4 недели (это уже начало, а то и пик спазматического кашля), то он может сдать мазок на ПЦР
Если эти сроки упущены, ему остается полагаться на ИФА (если прошло больше года от последней вакцины против коклюша) или только на клинику и данные эпиданамнеза.
Методы диагностики
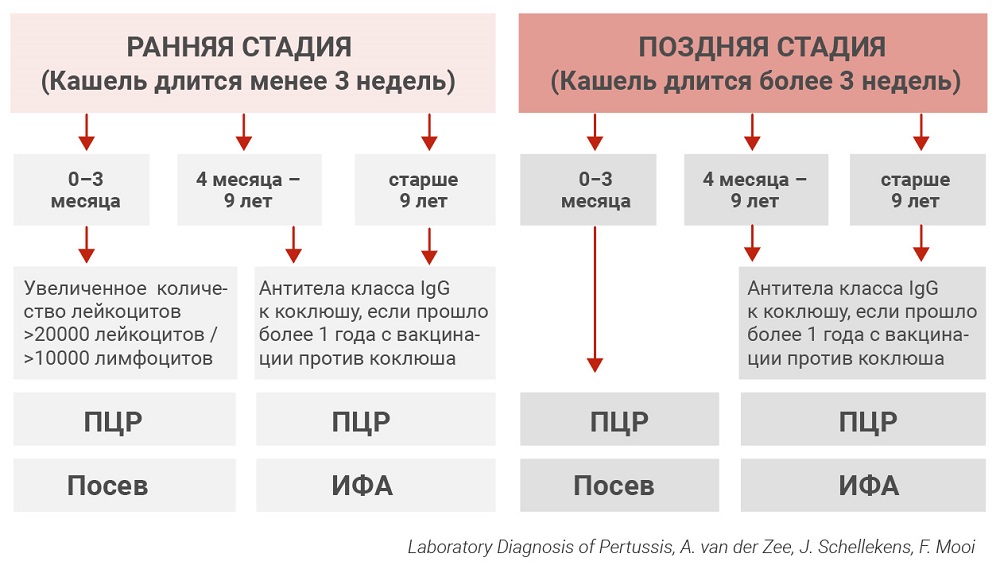
Разумеется, если врачу известно, что в этой школе, или в окружении ребенка, или даже в городе вспышка коклюша, не будет избыточным направлять как можно раньше на посев или ПЦР вообще любого кашляющего пациента.
— Если все тесты (ПЦР, посев, антитела) показывают отрицательный результат, но клиническая картина с характерными признаками (например, пароксизмом) присутствует, какова должна быть тактика педиатра? Какова будет цена, если врач начнет лечить коклюш, а на самом деле это бронхит?
— Я уже рассказал о недостатках ИФА-диагностики коклюша, но мазок из носоглотки (на посев или на ПЦР) тоже имеет свои недостатки. Прежде всего они связаны с дискомфортом взятия мазка и неумением российских медработников правильно делать это. Кто сдавал экспресс-тесты на COVID-19 (мазок из носа), тот знает, насколько это неприятно: противно, больно, слезы и сопли, вплоть до рвоты от этой манипуляции. Так вот, мазок на COVID-19 берется из середины носа, а для мазка на коклюш нужно засунуть палочку в два раза глубже, до самой носоглотки.
Если мазок собрать неправильно технически или назначить не в положенные сроки, то он будет отрицательным, но этот результат не исключает диагноза «коклюш». В таком случае доктор должен оценивать в совокупности все критерии диагноза, а не просто расслабиться, потому что «ну мазок же отрицательный».
Коклюш лечится антибиотиками (макролидами), и с точки зрения терапии, в случае ошибки ребенок зря получит курс антибиотика, и только. Учитывая, как высока цена пропущенного и не пролеченного своевременно коклюша, я считаю, это тот редкий случай, когда лучше перебдеть.
Тут надо сказать, что существует даже профилактическая постконтактная антибиотикопрофилактика коклюша, вот настолько тут важно перебдеть. Это еще один повод выявлять, пусть даже не «золотым стандартом» диагностики, максимальное количество заболевших — не только для лечения их самих, но и для пролечивания (или хотя бы пристального наблюдения) всех контактных с ними, даже тех, у кого пока нет симптомов.
— В каких ситуациях нужно сдавать антитела на коклюш? А перед вакцинацией надо (если был кашель неясного характера, а через полгода пришло время для плановой противококлюшной вакцинации)? И что делать с вакцинацией, если титры высокие?
— Учитывая ненадежность метода ИФА, сдавать антитела на коклюш имеет смысл, только если нужно подтвердить диагноз коклюша на том сроке, когда мазок уже бесполезен. Проверять напряженность иммунитета после прививки или после «дикой» инфекции не требуется, прежде всего из-за высокой частоты ложноположительных и ложноотрицательных срабатываний; следует просто прививать ребенка во все положенные сроки без предварительного обследования. Подчеркну, что титр антител не влияет на решение о вакцинации, если по срокам от прошлой дозы коклюша необходимое время прошло, то вводим вакцину по графику.
— Если у ребенка есть подозрение на коклюш, но мать утверждает, что он в полном объеме привит, то нужно ли полностью исключать его? Возможно ли заражение вакцинированного ребенка?
— Во-первых, в данном случае не следует полагаться на утверждения матери, а следует проверить медицинскую документацию о введенных вакцинах. Иногда ребенок привит вакциной, не содержащей коклюшный компонент, иногда привит не в полном объеме или с нарушением схемы, или от прививки прошло больше пяти лет и она уже не защищает и т.д.
А во-вторых, к сожалению, привитые против коклюша дети тоже болеют. Они болеют в более легкой форме (есть даже такой медицинский термин «коклюш у привитого», то есть стертая, смазанная форма коклюша), и у них почти не бывает осложнений.
Если некоторые другие вакцины (например, против гепатита В) защищают даже от заражения, то вакцина против коклюша только облегчает тяжесть течения болезни. Этот факт — неиссякаемый источник вдохновения для антипрививочных ораторов и приводится как аргумент в пользу полного отказа от коклюшной вакцины. Но я подозреваю, что многие из этих людей все же пристегивают своих детей в автомобиле, несмотря на то, что полной защиты при ДТП эти ремни тоже не гарантируют.
Как действовать после постановки диагноза
— Если выявлен коклюш у ребенка, каковы должны быть дальнейшие действия педиатра? Обязательно ли назначать другим членам семьи антибиотикопрофилактику?
— Если заболел один член домохозяйства, все остальные находятся под угрозой заражения, а заразившиеся и заболевшие — под угрозой осложнений. Антибиотикопрофилактика рекомендована CDC для всех членов семьи и близких контактов, но особенно для тех, кто попадает в группу риска:
- дети в возрасте до 12 месяцев, и женщины в третьем триместре беременности;
- все люди с ранее существовавшими заболеваниями, которые могут усугубиться коклюшной инфекцией (например, бронхиальная астма и другие заболевания, приводящие к дыхательной недостаточности, сахарный диабет, детский церебральный паралич, нервная анорексия, гастро-эзофагеально рефлюксная болезнь (особенно с диафрагмальной грыжей), эпилепсия и т. д. Кроме того, могут разойтись послеоперационные швы и начаться носовые кровотечения);
- люди, которые имеют тесный контакт с группами повышенного риска (например, врач-неонатолог или воспитатель детского сада);
- люди, проживающие в закрытых учреждениях (интернат, казарма военного училища и т. д.);
Справочник UpToDate вводит для этого понятие «тесный контакт с выделителем коклюша», рекомендует антибиотикопрофилактику всем людям, бывшим в тесном контакте, и определяет такой контакт по следующим признакам:
- проживание в одном доме;
- контакт лицом к лицу в пределах 90 см от пациента с симптомами;
- прямой контакт с выделениями из дыхательных путей, полости рта или носа пациента с симптомами;
- совместное использование одного замкнутого пространства в непосредственной близости с пациентом с симптомами в течение ≥1 часа.
Для антибиотикопрофилактики, как и для лечения, используются антибиотики почти исключительно макролидной группы.
Рекомендованная пероральная противомикробная терапия и постконтактная профилактика коклюша
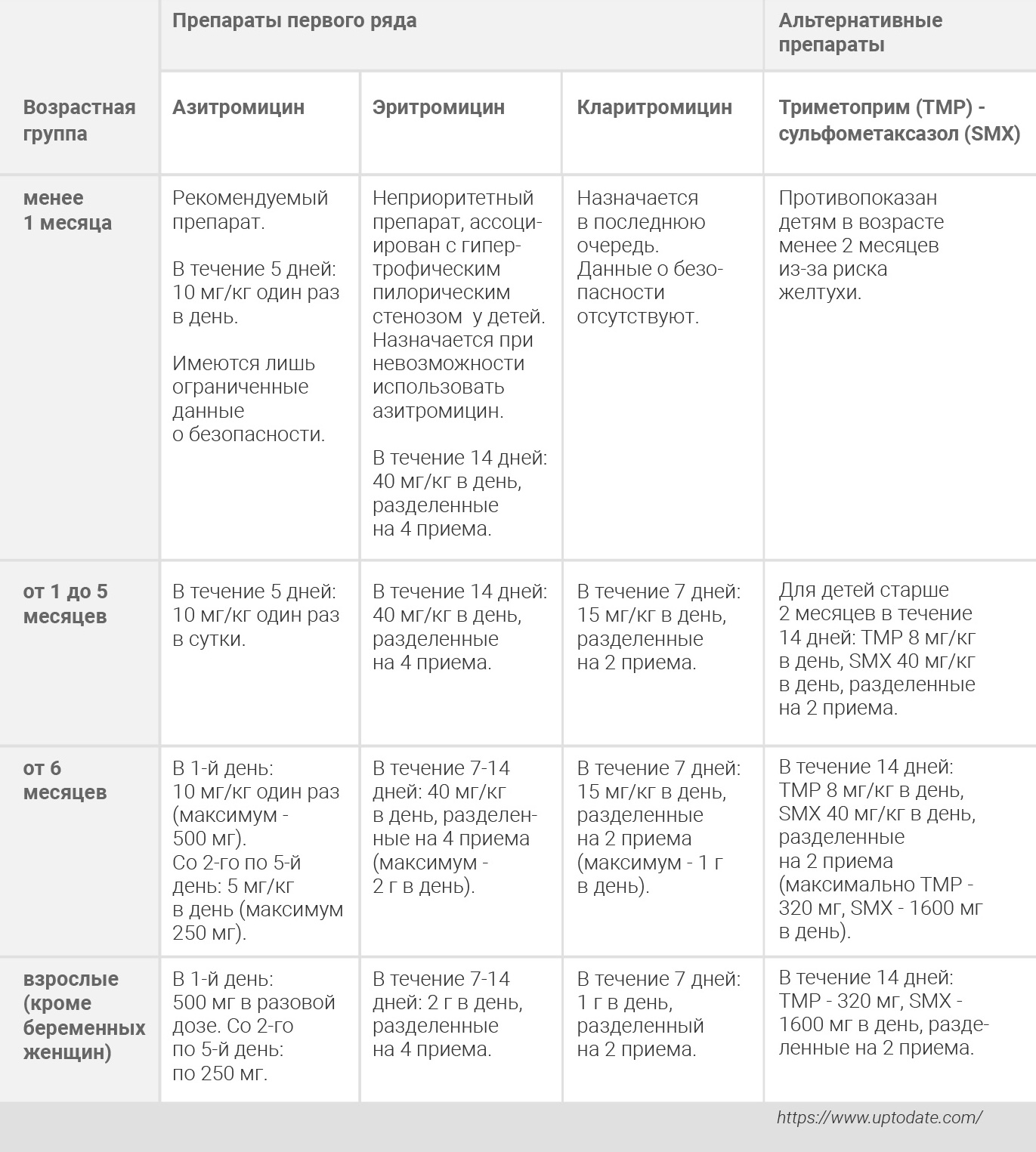
— Во время болезни коклюшем какие показатели у ребенка должен педиатр отслеживать и как часто? Имеет ли смысл быть на связи с семьей постоянно?
— Прежде всего педиатр должен смотреть на возраст заболевшего (до 4 месяцев риск смерти от коклюша превышает 5%, до года — 4%, до пяти лет — 1%, это немыслимые цифры летальности для XXI века), частоту и длительность апноэ (остановки дыхания после приступа более 5 секунд), увеличение лейкоцитов более 30 000 кл/мкл, одышку вне приступа кашля и т.д. Необходимо помнить, что натужный тяжелый кашель при коклюше иногда приводит к перелому ребер, выпадению прямой кишки, субдуральной гематоме и некоторым другим осложнениям, и проверять их при осмотре.
Особой необходимости быть на прямой связи с семьей, пожалуй, нет. Если ребенок из группы риска или с «красными флагами», то нужна госпитализация и врач в шаговой доступности. Иначе, что сделает доктор через переписку, если ребенок вдруг перестанет дышать и не раздышится сам за 1—2 минуты? Будет инструктировать паникующую маму, как дыхание рот-в-рот проводить?
— К коклюшу часто присоединяются другие инфекции. Каковы должны быть действия педиатра, чтобы облегчить состояние ребенка? Только облегчаем симптоматику или усиливаем дозировку антибиотиков?
— Основа лечения коклюша — это антибиотикотерапия, симптоматическое лечение и хороший уход за больным. Коклюш — это «стодневный кашель», и сократить его или прервать можно только при своевременном приеме антибиотиков (в первые 1—2 недели, до начала периода спазматического кашля). Если спазматический кашель уже начался, ничто не сможет сократить длительность болезни. Она постепенно пройдет сама, нам остается только чуть облегчать симптомы и следить за осложнениями, а в случае их выявления вовремя их лечить.
Если же присоединяются осложнения, они, как правило, вызваны вторичной бактериальной инфекцией (например, пневмококком), и против них могут потребоваться другие антибиотики, не макролиды, а также другие симптоматические препараты и поддерживающий уход.
— Вы сталкивались с распространенными некорректными схемами лечения коклюша? Что это, например?
— Да, я нередко вижу как в России коллеги пытаются лечить коклюш защищенными пенициллинами или цефалоспоринами третьего поколения. Однако эти антибиотики неэффективны против бордетеллы и не могут быть препаратами выбора. Важно читать современные протоколы лечения заболеваний и строго придерживаться вида, дозы и длительности курса антибиотика, который там рекомендован.
— В каком случае мы понимаем, что коклюш начал протекать уже тяжело и ребенка надо отправлять в стационар? Несколько красных флагов.
Справочник UpToDate дает такие показания к госпитализации заболевшего коклюшем ребенка:
- дыхательная недостаточность, проявляющаяся учащенным дыханием, втягиванием уступчивых мест грудной клетки, раздуванием крыльев носа; хрипами и использованием вспомогательной дыхательной мускулатуры;
- подозрения на пневмонию;
- невозможность удерживать пищу из-за повторяющейся рвоты после кашля;
- наличие цианоза или апноэ с кашлем или без него;
- наличие судорог;
- возраст <4 месяцев;
Я бы добавил сюда лейкоцитоз более 20 000 кл/мкл, и обоснованные подозрения в недостаточно адекватном уходе за ребенком на дому.
Как вакцинировать переболевших
— Что делать с вакцинацией ребенка, больного коклюшем? Через сколько можно проводить вакцинацию, что здесь важно?
— Как и при любой тяжелой болезни, вводить прививки нужно после нормализации самочувствия и исчезновения (или минимизации) симптомов. Поскольку при коклюше остаточный кашель может сохраняться месяцами, выжидать месяц от последнего кашлевого толчка, как советуют некоторые педиатры, точно не следует — это необоснованная перестраховка, которая приведет к критичному затягиванию вакцинации на полгода или год. Я прививаю пациентов вскоре после окончания периода спазматического кашля. Последнее обновление CDC по вакцинации и вовсе рекомендует «проводить вакцинацию во время госпитализации, если пациент не находится в острой, средней или тяжелой форме заболевания».
Что касается вакцинации против самого коклюша, никакой российский документ, будь то приказ, СанПиН или клиническое руководство, не регулируют этот вопрос, просто обходят его стороной, хотя это «подстава» для педиатров, совершенно негде посмотреть. Единственный официальный документ, где этот вопрос проговаривается — это инструкции к вакцинам. Введение цельноклеточной АКДС прямо запрещается после перенесенного коклюша.
Что касается бесклеточных («Пентаксим», «Инфанрикс», «Инфанрикс Гекса»), в инструкции к ним про такую ситуацию ничего не сказано, но американская Академия педиатров рекомендует прививать ими переболевшего коклюшем ребенка, как только он поправится и придет время для вакцинации. Бустеры в старшем возрасте также все сохраняются.
— Насколько осложнилась ситуация с лекарствами и вакцинами против коклюша после 2022 года?
— Я бы прежде всего отметил перебои с поставками вакцин. С некоторыми из препаратов ситуация не такая критичная, как с вакцинами против кори или полиомиелита, но, например, вакцины «Инфанрикс Гекса» часто нет в наличии, «Пентаксим», «Адасель» и «Инфанрикс» также периодически ненадолго пропадают у поставщиков, эти перебои приводят к затягиванию сроков вакцинации здоровых детей.
Что касается антибиотиков макролидов, с ними я проблем не замечал. Противокашлевые препараты имеют сомнительную эффективность, но в некоторых ситуациях бывают полезны. Например, недавно была девушка с переломом ребра от коклюшного кашля. Назначил ей препарат с кодеином, он не только облегчает сухой кашель, но и неплохо снимает боль. Но из-за подавления дыхательного центра и увеличения риска критических апноэ применение противокашлевых препаратов очень ограничено. К тому же они отпускаются только по строгим и сложным рецептам, и многие врачи просто не хотят с ними связываться.
— Должен ли педиатр рекомендовать заменить АДС-М вакциной «Адасель» всем пациентам? Есть ли какие-то группы риска, где педиатр может настаивать? Какая схема, если ребенка привили АДС-М, но теперь на фоне новостей мать обеспокоена и хочет поставить коклюшный компонент?
— Что такое «должен» в данном контексте? Если по букве закона, то педиатр должен исполнять требования СанПиНов и приказов, а главный приказ по прививкам №1122н велит ревакцинировать в 7 лет, в 14 лет и далее каждые 10 лет всех людей препаратом без коклюшного компонента. Педиатр может это порекомендовать семье при разговоре, и «Адасель» будет всегда лучше чем АДС-м, но «долга» прививать «Адаселем» у педиатра нет.
Да, есть международные рекомендации и наработанная практика ревакцинации Tdap (дифтерия, коклюш, столбняк) вместо Td (дифтерия, столбняк) каждые 10 лет. Важно помнить, что вакцина против коклюша защищает лишь на 5 лет, а вводить «Адасель» каждые 5 лет мы не имеем права, из-за риска гипериммунизации по столбнячному компоненту этой вакцины. Именно поэтому, если ребенка уже привили АДС-М, «допроставить» коклюшный компонент уже не получится — поезд ушел.
Источник: https://medvestnik.ru/content/interviews/Sergei-Butrii-koklush-tot-redkii-sluchai-kogda-ya-sovetuu-perebdet.html |
 17@dou-center.spb.ru
17@dou-center.spb.ru
 Добро пожаловать!
Добро пожаловать!



 Копилка
Копилка